انارستان
نشریه دانشجویی لبوسیت
فصلنامه ادبی
سال سوم، شماره ۱۲، بهار ۱۴۰۳
سردبیر: نادیا حصاری
مدیرمسئول: نادیا حصاری

نشریه ی دانشجویی لبوسیت
فصلنامه علمی پژوهشی
شماره مجوز: ۸۲۰۲/۳۲۰
صاحب امتیاز: انجمن علمی علوم آزمایشگاهی
سردبیر: نادیا حصاری
مدیر مسئول: نادیا حصاری
ویراستاران: نادیا حصاری، زینب میرنژاد، فائزه اسماعیل زاده، پریسا نظافتی
هیئت تحریریه: نادیا حصاری، میثم بیرمی، مطهره جوادی فر، نگار شیرازی، ریحانه عبیدی، زینب میرنژاد، مهدیه مرادی، مبینا طهماسبی زاده، زهرا اکرمی، صالحه ریحانی، مبینا گوهری، مهرناز نوری، علیرضا سجادی
سخن سردبیر
نوبهار است در آن کوش که خوش دل باشی
که بسی گل بدهد باز و تو در گل باشی
سلام به تمامی خوانندگان همیشگی نشریه لبوسیت.
در فصل جدیدی از سال، نشریه ای کاملا متفاوت و سبکی جدید را خدمت شما خوانندگان عزیز تقدیم می کنیم تا ما هم، با علم روز و تغییرات تکنولوژی همراه باشیم.
در این نشریه، مطالبی جدید و مفید را خدمت خوانندگان محقق و همچنین خوانندگان عام نشریه، تقدیم خواهیم کرد؛ باشد که بتوانیم کمی اندیشه و اطلاعات به روز را در پس ذهن هر قشری، بکاریم؛ به امید اینکه در آینده درو شود.
نادیا حصاری _ مدیر مسئول و سردبیر

بخش اول
سرمقاله، حرف حساب
بخش دوم: بخش عفونی
شامل مطالب ویروس شناسی، باکتری شناسی و قارچ شناسی
انکلوزیون بادی، فلورنرمال، عفونت مخمری واژن
بخش سوم: اطلاعات عمومی و تکنولوژی و درمان هدفمند
میخچه، درمان لوسمی میلوئیدی حاد با خون بندناف

بخش چهارم: تست آزمایشگاهی
اندازه گیری هموگلوبین
حرف حساب
شاید کسی که سال ها دانشجو و صاحب پروژه بوده و هنوز درگیر اتمام درس است از هیاهوی دنیای علم و صنعت و ترفیع شغلی و استقلال مالی بی خبر باشد و تنها دستاوردش چاپ مقاله و سر هم کردن ساده ترین کلمات برای بیان پاسخ صحیح سوالات امتحانی است.
انتظار برای وارد شدن به باز کار و یافتن یک شغل خوب آن هم در این دنیای سرمایه داری با قانون های نانوشته! یا انتظارِ داشتن فرصت کافی برای تفریح بدون دغدغه و خوابیدن بدون وقفه از آرزوهای محال جوانان ما در این دوران است.
آنچه این دوران را دلهرهآور و ترسناک میسازد این فرض است که باید در زندگی به جست وجوی خوشبختی بگردیم. این امر منجر به امیدی همواره واهی و فریبنده میشود. رویاهای ما در این دوران به صورت هوسانگیزی در خیال مان پرسه میزنند و ما بیهوده به دنبال نسخه اصلی آن ها میگردیم...
دانشجویان خوشبختی واقعی را فرای زندگی کنونی خود میدانند و می پندارند جهان چیزهای زیادی برای بخشیدن به آن ها دارد؛ اگر میتوانستیم به جوانان بگوییم خوشبختی همان خنده های بی دلیل سرکلاس با هم کلاسی، همان تقلب های پنهانی و آشکار و همان بی خوابی ها و استرس های شب امتحان است، نه بی خوابی از استرس گران شدن طلا، دلار و تامین هزینه¬های معاش یک زندگی...
خیلی فرق میکند، انسان در چه سنی به پذیرش واقعی و صلح با دنیای اکنون خود برسد حال که همچنان در قلمرو بیست سالگی هستیم و در فکر آیندهای لبریز از رویاها و ناشناختهها! اما در آستانه چهل سالگی خواهیم فهمید جهان آنچنان هم شگفت انگیز نبود که روح آدمی لای چرخدندههای آن له شود. شاید شنیدن این حرف ها از زبان یک دانشجوی مقطع کارشناسی برایتان عجیب و غریب باشد اما به نظرم با شرایط کنونی از لحاظ روحی همه ما دست کم ۲۰ سال بیشتر از عدد درون شناسنامه مان، سن داریم.
روزی خواهیم فهمید، این پرسههای متوالی، چفت کردن این با آن و پریدن از پلهی اولی به آخری با همه سختی ها بخشی از زندگی است و یادآوری رنج وفقدان های این دوره هیچ ثمری نخواهد داشت.
دانشجویان عزیز ممکن است در این دوران چیزهایی را از دست بدهید ولی قرار نیست همه چیز در زندگی مانا باشد. ممکن است کار و درآمدی نداشته باشید تا با آن تفریح کنید، ممکن است از ترس سمینار و به موقع نرسیدن به کلاس و کارآموزی خواب آرامی نداشته باشید، ممکن است گاهی از همه چیز نا امید شوید و هرچه رشتهاید پنبه شود و همه این ها هرچند تلخ و سخت است با این حال در آینده خواهید فهمید یکی از بهترین دوران ها، دوران دانشجویی به ویژه، مقطع کارشناسی است. انگار داری پوست میاندازی و وقتی پوست انداختی لایههای زیرین را میبینی و از هر اتفاقی تعجب نمیکنی. دیگر چندان مثل بار اول که به فرض، قطار از کنارت رد شد و شروع به دویدن کردی و به آن نرسیدی سرجایت خشکت نخواهد زد و نگران نخواهی شد. در برخورد با ناملایمات بیتابی نخواهی کرد و زمان به تو می آموزد، نشد هم نشد و بالاتر از سیاهی رنگی نیست.
به¬سان رود که در نشیب دره سر به سنگ میزند، رونده باش
امید هیچ معجزهای ز مرده نیست، زنده باش

میثم بیرمی
رشته ی علوم آزمایشگاهی، ورودی مهر ۱۴۰۰
ﺳﺮﻣﻘﺎﻟﻪ
عدمِ زیستن
ﺗﺎ ﺑﻪ¬ﺣﺎل ﻗﺒﻞ از ارﺳﺎل ﭘﯿﺎم ﻣﺘﻦ آن را ﺑﺎرﻫﺎ ﻣﺮور ﮐﺮده اﯾﺪ؟ ﺑﺮاﯾﺘﺎن ﭘﯿﺶ آﻣﺪه ﮐﻪ ﺑﺮای ﺑﯽ¬ﻧﻘﺺ ﺑﻮدن ﮐﺎری اﻧﻘﺪر در اﻧﺠﺎم آن ﺗﻌﻠﻞ ﮐﻨﯿﺪ ﮐﻪ ﮐﺎر از ﮐﺎر ﺑﮕﺬرد؟
اﯾﻦ روزﻫﺎ وﻗﺘﯽ از اﻓﺮاد درﺑﺎره ﻧﻘﺎط ﺿﻌﻒ آﻧﻬﺎ ﺳﻮال ﻣﯽﺷﻮد، ﺑﺎ ﻟﺒﺨﻨﺪ ﻣﯽﮔﻮﯾﻨﺪ ﮐﻤﺎلﮔﺮاﯾﯽ.
اﯾﻦ ﺣﺎﺻﻞ ﻧﻤﺎﯾﺶ وﯾﺘﺮﯾﻨﯽ از ﺧﻮﺷﯽ¬ﻫﺎی اﻏﺮاق ﺷﺪه در دﻧﯿﺎی ﻣﺠﺎزی ﺑﻮد ﮐﻪ واﻗﻌﯿﺖ را ﺑﻪ ﻧﺎﭼﺎر ﺑﻪ ﺳﻤﺖ ﺷﺎدی اﺟﺒﺎری و ﺧﺠﺎﻟﺖ از رﻧﺞ ﻫﺎ ﻣﯽﺑﺮد، ﻣﻌﯿﺎرﻫﺎی ﺳﺨﺘﯽ در ذﻫﻨﻤﺎن ﻣﯽﺳﺎزد و دﯾﮕﺮ ﻣﻬﻢ ﻧﯿﺴﺖ ﭼﻪ ﮐﺴﯽ ﻫﺴﺘﯿﻢ، ارزش ﻣﺎ ﺑﺮاﺳﺎس رﺳﯿﺪن ﺑﻪ آن ﻣﻌﯿﺎرﻫﺎی ﺳﺨﺘﮕﯿﺮاﻧﻪ ﺳﻨﺠﯿﺪه ﻣﯽﺷﻮد و اﯾﻦ ﻣﻔﻬﻮم ﮐﻪ ﺗﻤﺎﯾﻞ ﺑﻪ ﭘﯿﺸﺮﻓﺖ ﯾﺎ درﺳﺖ اﻧﺠﺎم دادن ﮐﺎر ﻣﺘﻔﺎوت از ﺑﯽﻋﯿﺐ و ﻧﻘﺺ ﺑﻮدن آن اﺳﺖ را ﮔﻢ ﮐﺮده اﯾﻢ و ﺟﻬﺎن ﻣﺪرن ﺑﺎ ﺗﻤﺎم رﻓﺎه و دﺳﺘﺎوردﻫﺎی ﺧﻮد ﺑﺎ ﺳﻠﺐ ﺗﻮاﻧﺎﯾﯽ ﭘﺬﯾﺮش آﺳﯿﺐﭘﺬﯾﺮی و ﻧﻘﺺ و ﺷﺎدی ﺗﻨﻬﺎ اﺣﺴﺎس ﺷﺮم از ﻣﺎﻫﯿﺖ وﺟﻮدﻣﺎن را ﺑﻪ ﺟﺎ ﮔﺬاﺷﺘﻪ اﺳﺖ.
اﻣﺎ اﮔﺮ اﯾﻦ ﮐﺎﻣﻞ ﺑﻮدن و ﭘﺴﻮﻧﺪﻫﺎی ﺗﺮﯾﻦ و ﺑﯽﻋﯿﺐ و ﻧﻘﺼﯽﻫﺎی ﻫﺎﻟﯿﻮودی ﺑﺎ واﻗﻌﯿﺖ اﻧﺴﺎن در ﺗﻀﺎد ﺑﺎﺷﺪ، ﭼﻪ ﮐﺴﯽ رﻧﺞ ﺷﺮم را از وﺟﻮدﻣﺎن ﻣﯽزداﯾﺪ؟
آن وﻗﺖ ﭼﻄﻮر ﻣﯽﺗﻮاﻧﯿﻢ زﻧﺪﮔﯽ اﺑﺰاری را ﮐﻨﺎر ﺑﮕﺬارﯾﻢ، ﺟﺎﯾﯽ ﮐﻪ در آن ﺻﺮﻓﺎ ﻫﺪف و ﻧﺘﯿﺠﻪ ﻫﺮﮐﺎر ﻣﻬﻢ اﺳﺖ ﻧﻪ اﯾﻦ ﻣﻮﺿﻮع ﮐﻪ ﮐﺎری را ﺑﺨﺎﻃﺮ ﺧﻮد آن اﻧﺠﺎم دﻫﯿﻢ ﻃﻮری ﮐﻪ ارﺳﻄﻮ ﻣﯽﮔﻮﯾﺪ اﮔﺮ ﮐﺎری را ﺑﺨﺎﻃﺮ ماهیت ﺧﻮد آن ﮐﺎر اﻧﺠﺎم دﻫﯿﺪ ﺗﺠﺮﺑﻪی خوبیِ ﻣﻄﻠﻖ اﺳﺖ. و نهایتِ اﻧﺴﺎن ﭼﻪ ﭼﯿﺰی ﺟﺰ اﯾﻦ ﻣﯽﺗﻮاﻧﺴﺖ ﺑﺎﺷﺪ؟
اﮔﺮ وﻧﮕﻮگ از ﻧﻘﺎﺷﯽ ﻟﺬت ﻧﻤﯽﺑﺮد و در آن ﻏﺮق ﻧﻤﯽﺷﺪ، اﮔﺮ ﻓﺮدﯾﮏ ﺷﻮﭘﻦ ﺑﻪ ﭼﯿﺰی ﺟﺰ ﺧﻮد ﻣﻮﺳﯿﻘﯽ ﻓﮑﺮ ﻣﯽﮐﺮد ﭼﻪ ﭼﯿﺰی ﺧﻠﻖ ﻣﯽﺷﺪ؟
و اﯾﻦﻃﻮر ﻣﺪرﻧﯿﺘﻪ در ﺣﺎل ﺧﺮﯾﺪ وﺟﻮد اﻧﺴﺎن اﺳﺖ.
ﺑﺎ اﯾﻦ ﺣﺎل ﺑﺎﯾﺪ ﺷﺮم را ﮐﻨﺎر ﮔﺬاﺷﺖ و ﺳﯿﮑﻞ ﺑﯽﻣﻌﻨﺎی ﻣﻌﯿﺎرﻫﺎی دﺷﻮار دور از ﻇﺮﻓﯿﺖﻫﺎی ﻓﺮدی را از ﺑﯿﻦ ﺑﺮد و اﯾﻦ واﻧﻤﻮد ﺑﻪ ﺳﺨﺖ ﺟﺎﻧﯽ را.
اﮔﺮ ﮐﺎری را ﺷﺮوع ﻣﯽﮐﻨﯿﺪ، ﺳﺎز ﻣﯽﻧﻮازﯾﺪ، ﮐﺘﺎﺑﯽ را ﺷﺮوع ﻣﯽﮐﻨﯿﺪ، ﻣﻬﺎرﺗﯽ ﯾﺎد ﻣﯽﮔﯿﺮﯾﺪ ﯾﺎ ﺷﺮوع ﺑﻪ درس ﺧﻮاﻧﺪن ﮐﺮده اﯾﺪ ﺟﺮات ﮐﺎﻣﻞ ﻧﺒﻮدن در اﺑﺘﺪای راه را ﭘﯿﺪا ﮐﻨﯿﺪ و ﻓﺎرغ از ﻧﺘﯿﺠﻪ ﺳﻮار ﺑﺮ اﻣﻮاج ﻟﺤﻈﻪ ﺷوید.
ﻣﻄﻬﺮه ﺟﻮادی ﻓﺮ
رشته ی علوم آزمایشگاهی، ورودی مهر ۱۴۰۲
بخش عفونی
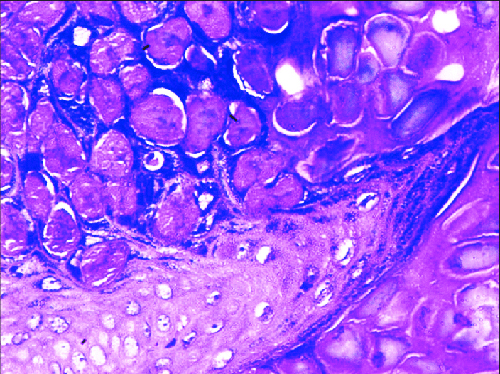
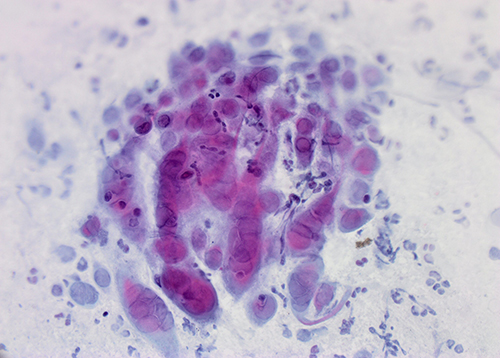
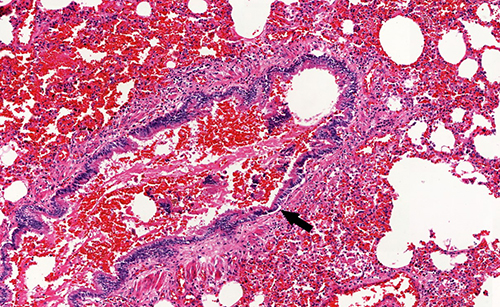
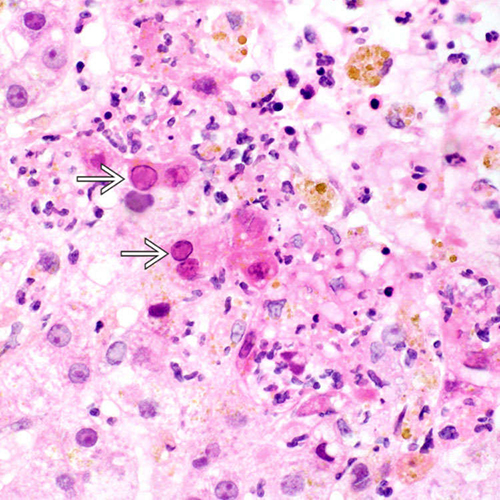
Inclusion bodies
در کشت سلولی، سلول های مساعد برای تکثیر هر ویروس انتخاب شده و ویروس به آن ها تلقیح می شود. از آن جایی که ذرات ویروسی به صورت مستقیم قابل مشاهده نیستند، تاثیراتی که ویروس بر روی هر سلول گذاشته را بررسی می کنیم. انکلوزیون بادیهای ویروسی ذرات کوچکی هستند که در داخل سلولها قرار گرفته و ویروس را حمل میکنند. این اجسام انواع مختلفی داشته و به طور معمول توسط سیستم ایمنی بدن تولید میشوند تا ویروس را نابود کرده و از گسترش آن جلوگیری کنند. بعد از تلقیح ویروس به سلول، تغییراتی در شرایط سلول رخ می دهد که به آن ها CPE یا تأثیرات سلولی قابل مشاهده گفته می شود. CPE ها میتوانند نتیجه تجمع انکلوزیون بادیها در سلولهای میزبان باشند که منجر به تغییراتی در رفتار و عملکرد سلول میشوند. این تغییرات ممکن است شامل مرگ و یا آسیبهای متفاوت در سلولها باشد که به عنوان نشانههای عفونت ویروسی در نظر گرفته میشوند. در علم ویروس شناسی، انواع مختلفی از CPE ها وجود دارد. برخی از مهم ترین آن ها عبارتند از:
- تغییرات مورفولوژیک: شامل تغییر در شکل و ساختار سلول، از جمله سوراخی شدن و تورم سلولی.
- تغییرات در رفتار سلول: شامل تغییر در رفتار مهاجرتی سلول، مثلاً کاهش چسبندگی سلولی به سطوح.
- تغییرات در رنگ: شامل تغییرات در رنگ سلولها که میتواند به عنوان نتیجه تغییرات در متابولیسم یا ترکیبات شیمیایی در سلولها باشد.
- تورم و کلوخه شدن: سلولهای میزبان به طور قابل توجهی متورم شده و پس از بزرگ شدن، سلولها به صورت خوشهای کنار هم جمع میشوند.
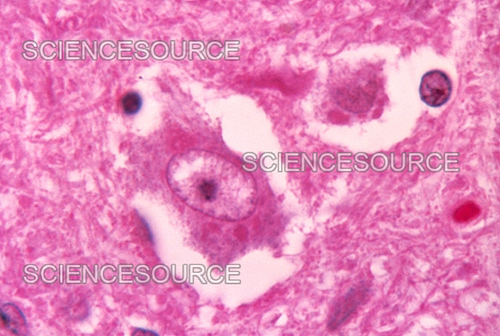
در هاری و سایر ویروسهای خانواده رابدوویریده، CPE شامل چندین تغییرات مختلف میشود که به عنوان نتیجهی عفونت ویروسی رخ میدهند. برخی از تأثیرات CPE در هاری عبارتند از:
- سوراخی شدن سلولها: در این حالت، سلولها به شکلهای غیرمنظم و پوستهای تبدیل میشوند که میتوان آن ها را زیر میکروسکوپ مشاهده کرد.
- تشکیل سلولهای مولتینوکلئار: رابدوویروس میتواند باعث تشکیل سلولهایی با چند هسته شود که این ویژگی نیز به عنوان یکی از نشانگان CPE مطرح میشود.
- مرگ سلولی: در موارد شدیدتر، هاری میتواند باعث مرگ سلولی شود که این پدیده به عنوان یک نشانه مهم برای تشخیص عفونت ویروسی است.
این تغییرات به عنوان نشانههای CPE در هاری، هرپس ویروس ها و انواع دیگر ویروس ها مطرح میشوند و به عنوان ابزاری برای تشخیص و بررسی عفونتهای ویروسی در آزمایشگاهها به کار میروند.
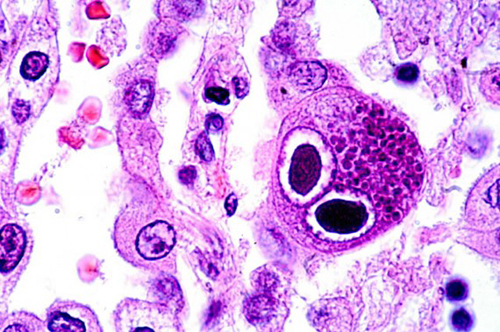
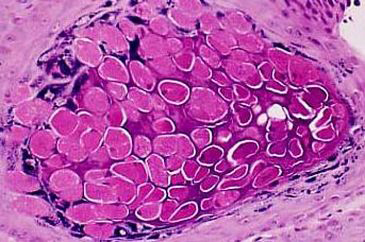
منابع
https://www.medical-labs.net/cytomegalovirus-cmv-infection-nuclear-inclusions-2476/
https://www.sciencesource.com/1586117-rabies-virus-negri-bodies-lm-stock-image-rights-managed.html
https://www.pathologyoutlines.com/topic/microbiologyyellowfever.html
https://www.mypathologyreport.ca/pathology-dictionary/herpes-simplex-virus-hsv/
https://step1.medbullets.com/microbiology/104013/variola
Moltrasio C, Boggio FL, Romagnuolo M, Cagliani R, Sironi M, Di Benedetto A, Marzano AV, Leone BE, Vergani B. Monkeypox: a histopathological and transmission electron microscopy study. Microorganisms. 2023 Jul 9;11(7):1781.
http://veterinarysciencehub.com/different-inclusion-bodies-found-in-infected-cells/
https://www.pw.live/exams/neet/inclusion-bodies/
https://www.cdc.gov/rabies/diagnosis/histologic.html
https://www.sciencesource.com/1586117-rabies-virus-negri-bodies-lm-stock-image-rights-managed.html

نادیا حصاری
رشته ی علوم آزمایشگاهی ورودی بهمن ۱۴۰۰

نگار شیرازی ورودی ۴۰۱۱
دانشگاه علوم پزشکی سبزوار، ورودی مهر ۱۴۰۱
باکتری های فلور نرمال بدن 
به جمعیتی از میکروارگانیسم ها می گویند که به صورت طبیعی روی پوست و مخاط افراد، و البته در بعضی از دستگاه¬های بدن زندگی می کنند .
فلور نرمال پوست:ارگانیسم اصلی آن استافیلوکوک اپیدرمیدیس می باشد که غیر بیماری زا است مگر اینکه به محل های خاصی مانند دریچه های مصنوعی قلب برسد. این باکتری از نوع استافیلوکوک اورئوس بیشتر در پوست یافت می شود و اکثرا در سطح پوست در لایه شاخی قرار دارند. بعضی هم در فولیکول های مو موجود هستند؛ که به عنوان منبعی برای جایگزین شدن مجدد در سطح پوست پس از شستشو عمل می کنند. ارگانیسم های بی هوازی مانند پروپیونی باکتریوم آکنه در لایه های عمقی تر فولیکول ها در سطح درم پوست قرار دارند.
فلور نرمال دستگاه تنفسی:طیف وسیعی از ارگانیسم ها در دستگاه تنفسی مضر می باشد و در دهان بینی و حلق ایجاد کلونی می نمایند. معمولا قسمت های تحتانی دستگاه تنفس و کیسه های هوایی باکتری ندارد. مخاط بینی با گونه های مختلفی از استافیلوکوک و استرپتوکوک پوشیده شده است و ممکن است مهم ترین آن ها استافیلوکوک اورئوس یا همان استافیلوکوک طلایی باشد که گاهی منجر به ایجاد بیماری در نوزادان تازه متولد شده می شود ؛ که اکثرا منشا آن پوست و مخاط بینی می باشد. حلق دارای فلوری مخلوط از باکتری های استرپتوکوک ویریدانس گونه های نایسریا و استافیلوکوک اپیدرمیس می باشد. این باکتری ها از رشد باکتری های بیماری زایی مانند استرپتوکوک پیوژن(عامل گلو درد چرکی) و نایسریا مننژیتیس(عامل مننژیت باکتریایی) جلوگیری می کند. در دهان بیش از نیمی از فلور ها شامل: استرپتوکوک ویریدانس می باشد. امروزه توجه ویژه ای به باکتری خاصی به نام استرپتوکوک موتانس می شود که این باکتری در حجم زیادی در پلاک های دندانی یافت می شود و عامل فساد دندان شناخته می شود.
فلور نرمال دستگاه گوارش:در روده باریک نیز باکتری های کمی وجود دارد؛ مثل بعضی استرپتوکوک ها، لاکتوباسیل ها و مخمر ها(مخصوصا کاندیدا البیکانس) که تعداد بیشتر این ارگانیسم ها را می توان در ناحیه انتهایی ایلئوم یافت. در حالی که کولون(روده بزرگ) محل اصلی باکتری ها در بدن می باشد به طوری که۲۰% مدفوع انسان حاوی باکتری ها می باشد. تعداد زیادی از فلور های طبیعی کولون اهمیت خاصی در بعضی بیماری های خارج دستگاه گوارشی دارند. به عنوان مثال:
E. coli یا همان اشریشیا کلای مهم ترین عامل عفونت های ادراری است و باکتروئید فراژیلیس عامل مهمی در عفونت های وابسته به پاره شدن روده ها در زمان تروما، پریتونیت (peritonitis ) (التهاب صفاق) و آپاندیسیت می باشد. ارگانیسم های دیگر روده ای از جمله انتروکوک فکالیس است؛ که می تواند عفونت ادراری و اندوکاردیت (endocarditis) (التهاب پرده داخلی قلب) ایجاد کند. باکتری دیگر سودوموناس آئروژینوزا است که در ۱۵% مدفوع های طبیعی یافت می شود و می تواند عفونت های متعددی را در افراد بستری در بیمارستان ها ایجاد کند.
فلور نرمال دستگاه تناسلی-ادراری: واژن در خانم های بالغ به صورت طبیعی حاوی باکتری به نام لاکتوباسیلوس است و با تولید اسید، محیط واژن را اسیدی نگه می-دارند؛ و از رشد باکتری های عفونت زا جلوگیری می کنند. در دوران قبل از بلوغ و یائسگی به علت کمبود هورمون استروژن مقدار لاکتوباسیلوس در واژن بسیار کم است. تعدادی از باکتری هایی که در واژن کلونیزه می شوند و تجمع می یابند به دلایل مجاورتی منشاء گوارشی و مدفوعی که دارند مانند: E. coli و انتروکوک ها در ۱۵تا۲۰% خانم هایی که در دوران بلوغ هستند؛ استرپتوکوک گروه B در واژن یافت می شود که از عوامل مهم سپسیس sepsic (مسمومیت عفونی در اثر جذب باکتری ها) و مننژیت در نوزادانی که به صورت طبیعی متولد شده-اند می باشد. ادرار در مثانه استریل است اما به محض گذشتن از پیشابراه به باکتری هایی از گونه های استافیلوکوک اپیدرمیس دیفتروئید کولی فرم ها coliformes و استرپتوکوک های غیر همولیتیک آلوده می شود. ناحیه اطراف پیشابراه در خانم ها و مردانی که ختنه نشده اند حاوی ترشحاتی است که نوعی باکتری مقاوم به اسید به نام مایکوباکتریوم اسمگماتیس می باشد.
فلور میکروبی بدن:باکتری ها و میکروارگانیسم های فلور پوست: دیفتروئیدهای هوازی وبی¬هوازی، استاف های هوازی و غیر هوازی همولیتیک مخصوصاّ اپیدرمیدیس و استاف های طلایی و پپتو استرپتوکوک ها، باسیل های کلی فرم گرم منفی و اسینتوباکترها جزء مهم ترین ارگانیسم-های موجود در فلور طبیعی پوست هستند. همچنین قارچ ها ومخمرها اغلب در چین های پوستی و مایکوباکتریوم های اسید فست در مناطق (غیر بیماریزا) غنی از ترشحات چربی گوش خارجی و نواحی تناسلی می توان یافت.
فلور طبیعی دهان: کورینه باکتریوم ها، استاف اورئوس و اپیدرمیدیس و استرپتوکوک ها شایع ترین فلور دهان می باشند. پس از تولد طی 4_12 ساعت اول زندگی اولین باکتری تثبیت شده استرپتوکوک ویریدانس می باشد. دراوایل عمر استاف های هوازی و دیپلوکوک های گرم منفی، نایسریا ها، موراکسلا کاتارالیس، دیفتروئید ها و گاهی لاکتوباسیل ها اضافه می شوند؛ وقتی که دندان جوانه زد استرپتوکوک های بی هوازی، گونه های پروتلا به ویژه: پروتلا فیلوژنیکا و فوزو باکتریوم ها، گونه های روتیا و کاپنو سیتو فاژا در کنار بعضی ویبریوهای بی هوازی و لاکتو باسیل ها اضافه می شوند گونه های اکتینومیسس نیز در لوزه ها و لثه های افراد بالغ وجود دارد.
ارگانیسم های غالب در حلق استرپتوکوک های آلفا همولیتیک و غیر همولیتیک و نایسریاها هستند. در عفونت های دهان معمولاّ بی هوازی ها نقش دارند، در عفونت های دور دندان و آبسه ها ممکن است پروتلا ملانینوژنیکا، فوزوباکتریوم ها و پپتواسترپتوکوک وجود داشته باشد. عامل اصلی پلاک های دندانی که از جنس گلوکان است؛ استرپتوکوک ویریدانس و استرپتوکوک های دیگر هستند. عامل اصلی عفونت های لثه و ساختمان های نرم دهان معمولاّ استرپتوکوک های تولید کننده لوان هستند و عامل تجزیه کننده عاج میکروارگانیسم های پروتئولیتیک مثل اکتینو مایسس ها هستند.
باکتروئیدها شایع ترین فلور میکروبی مستقر در روده بزرگ هستند. درکولون طبیعی ۹۶،۹۹% باکتری ها، بی هوازی به ویژه باکتروئید فراژیلیس، فوزوباکتریوم ها، لاکتو باسیل های بی هوازی مثل: بیفیدو باکتریوم ها، کلستریدوم ها مخصوصاّ پرفریژنز، کوکسی-های گرم مثبت بی هوازی، پپتو استرپتوکوک ها وجود دارد، فلورهای بی هوازی کولون نقش اصلی را در ایجاد آبسه های ناشی از سوراخ شدن روده به عهده دارند. در آبسه های لگنی زنان دو گونه پروتلا بیویا و دیزینس نقش دارند که مانند باکتروئید فراژیلیس به پنی سیلین مقاوم اند، فلور طبیعی ۲۵% زنان در در سنین باروری استرپتوکوک B است.
منابع:Rafat Z, Hashemi SJ, Ahamdikia K, Daie Ghazvini R, Bazvandi F. Study of skin and nail Candida species as a normal flora based on age groups in healthy persons in Tehran-Iran. J Mycol Med. 2017 Dec;27(4):501-505. doi: 10.1016/j.mycmed.2017.08.007. Epub 2017 Sep 28. PMID: 28967539
Scharschmidt, T. C. & Fischbach, M. A. What lives on our skin: ecology, genomics and therapeutic opportunities of the skin microbiome. Drug Discov. Today Dis. Mech. 10, e83–e89 .(2013)

ریحانه عبیدی
رشته ی علوم آزمایشگاهی، ورودی مهر ۱۴۰۰
عفونت مخمری واژن
عفونت مخمری واژن (کاندیدیازیس واژینال)، نوعی عفونت قارچی شایع در زنان است. سوزش اندام تناسلی و ترشحات پنیری شکل از مهمترین علائم این بیماری هستند. این عفونت به عنوان بیماری مقاربتی بهشمار نمیرود. عفونت مخمری واژن به دلیل بهداشت ضعیف ناحیه تناسلی، تغییرات هورمونی، داروها، ضعف در سیستم ایمنی، استفاده از محلولهای شستشو دهنده، قرصهای ضد بارداری و... ایجاد میشوند. داروها به شکلی موثر میتوانند این بیماری را درمان کنند. با این حال، برخی زنان بهطور مکرر و در طولانی مدت با آن درگیر هستند.
عفونت مخمری چیست؟
عفونت مخمری به بیماری گفته میشود؛ که به دلیل میکروارگانیسم قارچ بروز میکند. این قارچها به طور طبیعی در برخی اندامهای بدن مانند دستگاه گوارش، اندامهای تناسلی مانند واژن وجود دارند. در حالت طبیعی بین آنها و باکتریهای مفید بدن تعادل وجود دارد. هر عاملی که این تعادل را برهم بزند؛ باعث رشد و تکثیر آنها خواهد شد.
عفونت مخمری واژن، به دلیل رشد و تکثیر قارچ ایجاد میشود. حدود ۷۵ درصد زنان در سنین مختلف، عفونت قارچی واژن را تجربه میکنند.
علل ایجاد عفونت مخمری واژن
علت عفونت مخمری واژن، به قارچ «کاندیدا» مربوط است. زمانی که تعادل بین باکتری و قارچها از بین میرود؛ قارچها به لایههای عمیقتر واژن نفوذ خواهند کرد و بافت آن را درگیر میکنند.
ریسک فاکتورهای عفونت مخمری واژن
- بارداری که در طی آن سطح استروژن بالا میرود و ریسک بروز این بیماری افزایش پیدا میکند.
- مصرف بیش از حد آنتیبیوتیکها که منجر به از بین رفتن باکتریهای خوب واژن میشوند.
- بیماریهای زمینهایی مانند دیابت
- قرصهای ضد بارداری که باعث افزایش سطح استروژن در بدن میشوند.
- سیستم ایمنی ضعیف
- دوش واژینال باعث از بین رفتن باکتریهایی (لاکتوباسیلوس) میشوند که از محیط واژن در برابر عفونتها محافظت میکنند. به طور کلی محصولاتی مانند دئودورانت، پد و تامپون زمینه را برای ابتلا به عفونت واژن فراهم میکنند.
- داشتن IUD
علائم عفونت مخمری واژن چیست؟
- درد، خارش، قرمزی و تورم واژن
- سوزش، مخصوصا هنگام نزدیکی یا ادرار کردن
- بثورات واژن که بهصورت جوشهای ریز دیده می¬شوند.
- رشحات ضخیم و سفید رنگی که ظاهری شبیه پنیر دارند. این ترشحات بیبو هستند. همچنین بعضی زنان با خروج ترشحات آبکی واژن مواجه میشوند.
عفونت مخمری واژن چگونه تشخیص داده میشود؟
نمونه گیری از ترشحات واژن انجام می شود و در آزمایشگاه از آن لام تهیه می شود.
راههای درمان عفونت مخمری واژن
پماد موضعی کلوتریمازول و میکونازول، رایجترین دارو برای عفونت واژن هستند. البته قرص واژینال کلوتریمازول نیز استفاده می-شود. اگر عفونت واژن منشاء باکتریایی داشته باشد، پزشک متخصص داروهای کلیندامایسین، مترونیدازول، داکسی سایکلین و آزیترومایسین را تجویز میکند. رایجترین قرص برای عفونت مخمری واژن، فلوکونازول است؛ مصرف آن در دوران بارداری توصیه نمیشود.
درمان خانگی عفونت مخمری واژینال
- در رژیم غذایی خود از محصولات پروبیوتیک و ویتامین ث استفاده کنید.
- با آب سرد بدن خود را بشویید.
- بعد از حمام و ادرار کردن، بدن خود را خشک کنید.
- برخی بیماران با نشستن در محلول آب و جوششیرین یا آب و سرکه احساس بهتری داشتهاند.
چگونه از عفونت مخمری واژن پیشگیری کنیم؟
- خودداری از پوشیدن لباس زیر های تنگ
- پوشیدن لباس زیرهای نخی
- مواظبت جهت مرطوب نشدن لباس زیر
- عدم استفاده مداوم از ژل های شستشوی واژن
- کنترل سطح قندخون
منابع
Nsenga L, Bongomin F. Recurrent Candida Vulvovaginitis. Venereology. 2022 May 24;1(1):114-23.

صالحه ریحانی
رشته ی علوم آزمایشگاهی، ورودی مهر ۱۴۰۱

مبینا گوهری
رشته ی علوم آزمایشگاهی، ورودی مهر ۱۴۰۱
اطلاعات عمومی و تکنولوژی و درمان هدفمند
میخ کوچک پا
میخچه پا (foot corn)، لایههای ضخیم شده و سفت شدهای از پوست هستند که بیشتر اوقات روی نوک انگشتان پا، میان انگشتان، کف و کنارههای پا ایجاد میشوند. میخچه ها معمولاً کوچک و دایره ای شکل هستند و مرکز مشخصی دارند. میخچهها زمانی به وجود میآیند که پوست تلاش کند در برابر اصطکاک و فشار با ایجاد یک لایه اضافی، از خودش محافظت کند. میخچهها به لمس حساس هستند و در هنگام پوشیدن کفش یا راهرفتن میتوانند بسیار دردناک باشند.
میخچه در چه نقاطی از پا ایجاد میشود؟
- زیر ناخن پا
- بین انگشتان پا
- کنارههای پا
- پایین پاشنههای پا
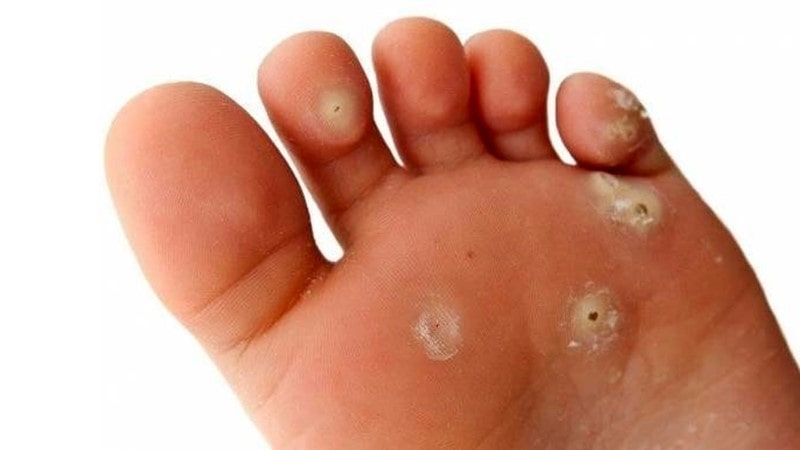
علت ایجاد میخچه پا چیست؟
فشار و اصطکاک ناشی از اعمال تکراری، باعث بروز و رشد میخچهها میشود. برخی از منابع فشار و اصطکاک عبارتاند از:
- پوشیدن کفشهای تنگ و پاشنه بلند نامناسب
- خودداری از پوشیدن جوراب باعث ایجاد اصطکاک بین پا و کفش میشود.
- افزایش وزن و حاملگی
- دویدن زیاد و مکرر
- ساعات طولانی سرپا ایستادن
- پوشیدن جورابهای نامناسب
- پا برهنه راهرفتن روی سطوح بدون فرش یا کفپوش
بهطور کلی اگر علائم زیر را در نوک و کنارههای انگشتان پا مشاهده کنید؛ ممکن است دچار میخچه پا شده باشید:
- لکههای زبر، سخت و زردی از پوست برآمده
- وجود قسمتی برآمده از پوست که حساس به لمس است
- وجود درد و ناراحتی در کف پا مخصوصا در هنگام پوشیدن کفش - لنگیدن هنگام راه رفتن
چگونه میتوان میخچه پا را درمان کرد؟
- استفاده از کفش با سایز مناسب
- استفاده از کفی کفش برای کاهش اصطکاک و فشار
- برش میخچه توسط پزشک متخصص: متخصص طب سوزنی جهت کاهش فشار روی بافتهای زیرین، میتواند برخی از لایههای پوست ضخیم شده را با تیغ جراحی ببرد. توجه داشته باشید که فرد نباید میخچه خودش را برش دهد؛ زیرا میتواند دردناک باشد؛ و همچنین خطر ابتلا به عفونت در آن بالا است.
- استفاده از اسید سالیسیلیک: درمان استاندارد برای میخچه، اسید سالیسیلیک است؛ که در درمان زگیل هم استفاده میشود. اسید سالیسیلیک یک کراتولیتیک است؛ به این معنی که پروتئین یا کراتین(ماده تشکیل دهندهی میخچه و پوست مردهی اطراف آن) را حل میکند. اسید سالیسیلیک به شکل کرم، پد و پماد در دسترس است. هنگامی که بالای پوست سفید شود؛ بافت مرده میتواند برداشته شود.
- استفاده از چسب میخچه: این روش یکی از سادهترین راههای درمان میخچه است چسب میخچه به انگلیسی corn pad نامیده میشود. چسب میخچه حاوی۴۰% اسید سالیسیلیک است؛ و هرچند وقت یک بار چسب باید تعویض شده و چسب جدید جایگزین آن شود. فرد میتواند این چسب را بدون نسخه از داروخانه خریداری کند.
- عمل جراحی میخچه: این عمل در مواقع نادری انجام میشود. در بیشتر مواقع پزشک با دارو این مشکل را درمان میکند؛ اما گاهی ممکن است پزشک متخصص، استخوانی که باعث اصطکاک میشود را جراحی کند. این جراحی برای اصلاح تراز استخوان انجام میشود.
منبع: https://www.healthline.com/health/foot-corn

زینب میرنژاد
رشته ی علوم آزمایشگاهی، ورودی مهر ۱۴۰۰
درمان لوسمی میلوئید حاد با کمک خون بند ناف 
پیوند سلول های بنیادی
درمان سرطان با شیمیدرمانی یا پرتودرمانی ممکن است منجر به ایجاد آسیب شدید در سلول های خون ساز ماده اسفنجی مغزاستخوان گردد. در بدخیمیهای خونی، از جمله لوسمی میلوئیدی حاد، کمخونی و ترومبوسیتوپنی معمولاً در هنگام تشخیص و درمان، استفاده از پیوند سلولهای بنیادی میتواند موفق واقع شود. سلولهای بنیادی سلولهای غیرتمایز یافتهای هستند که میتوانند تحت شرایط خاص، خود را تداوم دهند و یا به انواع دیگری از سلولهای خاص در بافتها تمایز یابند. پیوند سلولهای بنیادی خونساز یک درمان موفق برای بازیابی توانایی بدن در ساخت خون و سلولهای ایمنی است که در موقعیتهای بالینی مختلف انجام میشود. سلولهای بنیادی خون ساز (HSCs) ، سلولهای بنیادی اصلی مغزاستخوان هستند و باعث تولید انواع سلولهای خونی (از جمله سلولهای T، سلولهای B، سلولهای کشنده طبیعی (NK)، ماکروفاژها، گلبولهای قرمز خون، گرانولوسیتها و سایر مونوسیتها) میشوند. .
لوسمی میلوئیدی حاد
لوسمی میلوئیدی حاد یک بیماری مرتبط با مغزاستخوان میباشد. این بیماری یک اختلال در سلولهای بنیادی خونساز بوده و تغییرات ژنتیکی در پیشساز سلولهای خونی منجر به تولید بیش از حد سلولهای بنیادی میلوئیدی کلونال نئوپلاستیکی میشود. عواملی مانند شیمیدرمانی قبلی، مواجهه با مواد شیمیایی خاص و یا قرار گرفتن در معرض تشعشعات ممکن است در ایجاد این بیماری دخیل باشد، اما در اکثر موارد این بیماری به دلیل تغییرات ژنتیکی، ناهنجاریهای کروموزومی و یا جهشهای ژنی مجزا رخ میدهد. بیماران مبتلا به AML با علایمهای بیشماری تشخیص داده میشوند. در برخی از موارد بیماری در آزمایش خون معمولی کشف میشوند در حالی که در برخی دیگر ممکن است مشاهده علائمی چون عفونت، خونریزی یا انعقاد داخل عروقی منتشر منجر به تشخیص بیماری گردد. روشهای مورد استفاده برای معاینه مغز استخوان از جمله آسپیراسیون مغزاستخوان نیز برای تشخیص این بیماری بسیار مهم میباشند. پیوند خون بند ناف میتواند یک گزینه درمانی موثر برای این بیماری باشد. سلولهای مورد استفاده در پیوند میتوانند از سه منبع استخراج گردد: مغزاستخوان، خون محیطی و خون در بند ناف پس از تولد نوزاد.
پیوند خون بند ناف
پیوند خون بند ناف یک گزینه درمانی بالقوه برای بیماران مبتلا به لوسمی میلوئیدی حاد عودکننده یا مقاوم به درمان اولیه می¬باشد که نیاز به پیوند سلولهای بنیادی دارند. خون بند ناف یک منبع سلولی برای تامین سلولهای پیشساز خونی برای بیماران مبتلا به لوسمی میلوئیدی حاد (AML)، سایر بدخیمیهای خونی و بیماریهای متابولیک محسوب میگردد. این سلول ها ممکن است برای جایگزینی مغز استخوان بیمار با سلولهای سالم مورد استفاده قرار گیرد. اگرچه اولین پیوند خون بندناف در کودکان انجام شد، اما در حال حاضر پیوند خون بند ناف بیشتری در بزرگسالان انجام میشود. پیوند خون بند ناف تقریباً در ۳۰ تا ۴۰ درصد از بزرگسالان و ۶۰ تا ۷۰ درصد از کودکان موفق بوده است.
فرایند پیوند خون بند ناف
بندناف معمولاً پس از زایمان دور انداخته میشود، مگر اینکه والدین تصمیم بگیرند که خون باقی مانده در بندناف و جفت پس از زایمان جمعآوری شود. خون بندناف به راحتی پس از تولد نوزاد از بندناف و جفت در کیسههای استریل جمعآوری میشود؛ این کیسه خون، واحد بندناف نامیده میشود. این خون حاوی تعداد زیادی سلولهای پیشساز خونساز با قابلیت تکثیر بالا میباشد و به راحتی منجمد شده و در آینده برای استفاده ذوب می¬شود. خون بند ناف منجمد شده در بانک خون بند ناف در نیتروژن مایع نگه¬داری میشود تا زمانی که برای پیوند مورد نیاز باشد. آزمایشهای رایج برای پیوند شامل HLA تایپینگ برای تعیین سطح تطابق با گیرندگان، تعیین تعداد سلول¬ها و آزمایش عوامل عفونی (مانند ویروس ایدز، سیتومگالوویروس و ویروس¬های هپاتیت) میباشد. قبل از پیوند، بیمار تحت شیمیدرمانی یا پرتودرمانی قرار میگیرد تا مغز استخوان غیر سالم از بین برود و فضا برای سلول های بنیادی جدید باز شود. سپس خون بندناف ذوب شده و به جریان خون بیمار تزریق میشود، این سلول ها در مغز استخوان مستقر شده و شروع به تولید سلولهای خونی سالم میکند. پیوند خون بندناف میتواند یک درمان موثر برای AML ، به ویژه در بیمارانی که اهداکننده مناسبی برای پیوند معمول مغز استخوان یا سلولهای بنیادی خون محیطی ندارند، باشد. توجه به این نکته ضروری است که ۲۵ درصد احتمال دارد که هر دو خواهر و برادر در نوع HLA بافت خود کاملاً مطابقت داشته باشند. خون بندناف نوزاد به طور طبیعی در ۵۰ درصد از HLAهای خود با هر یک از والدین اشتراک دارد. با این حال، اگر هر دو والد، به طور تصادفی، برخی از HLAهای یکسان را داشته باشند، این سلولها ممکن است برای پیوند به والدین مورد استفاده قرار گیرد. احتمال اینکه خون بندناف نوزاد برای اقوام دورتر مناسب باشد کمتر است.
بانک خصوصی و عمومی خون بندناف
هر دو بانک خصوصی و عمومی خون بندناف، خون بندناف را جمعآوری و ذخیره میکنند. بانکهای خصوصی خون بند ناف، سالانه هزینهای را برای جمعآوری و ذخیره خون بند ناف برای مصارف خصوصی اعضا یک خانواده دریافت میکنند (که گاهی به آن اهدای مستقیم گفته میشود). این سلول ها در صورت نیاز هر یک از اعضای خانواده که دارای HLA مشابه میباشند (مصرف آلوژنیک مرتبط) مورد استفاده قرار میگیرد.
نکات:
• والدین باید حدود دو ماه قبل از تولد نوزاد در مورد تصمیم برای اهدای خون بند ناف با پزشک مشورت نمایند.
• همه بیمارستان ها خون بند ناف را برای بانکهای عمومی جمع آوری نمیکنند. بنابراین، والدین باید دریابند که آیا بیمارستان آنها اهدای خون بند ناف را برای بانکهای عمومی جمعآوری میکند یا خیر.
• آگاهی از هزینههای احتمالی مرتبط با بانک خون بند ناف و روش های پیوند
• مادر باید تاریخچه سلامت کامل خود را تکمیل کند و از نظر عوامل عفونی مانند ویروسهای هپاتیت و HIV غربالگری شود. فرآیند غربالگری ممکن است در دوران بارداری یا قبل یا بلافاصله پس از زایمان آغاز شود، اما در بیمارستان کامل میشود.
مزایای استفاده از خون بند ناف:
• دسترسی آسان: خون بند ناف ذخیره شده در بانک عمومی خون بندناف از قبل غربالگری، آزمایش و منجمد شده و آماده استفاده می باشد. در حالیکه، یافتن و تایید اهداکننده مغز استخوان یا خون محیطی ممکن است چندین ماه طول بکشد.
تطبیق آنتی ژن لکوسیت انسانی (HLA): نیازی به تطابق دقیق بین اهداکننده و گیرنده وجود ندارد، و خطر ابتلا به بیماری پیوند در مقابل میزبان (GVHD) کمتر است. پس از پیوند سلولهای بنیادی خونساز، بیماران کمتری به GVHD مبتلا میشوند، اما در میان بیمارانی که به GVHD مبتلا شدند، این عارضه نسبت به بیمارانی که پیوند مغز استخوان یا خون محیطی دریافت میکنند، شدیدتر میباشد. GVHD یک عارضه جدی و گاهی کشنده در پیوند سلولهای بنیادی آلوژنیک میباشد. در GVHD، سلولهای ایمنی اهداکننده به بافت سالم بیمار حمله میکنند.
انتقال بیماریهای عفونی: پیوند سلولهای بنیادی خون بند ناف در مقایسه با سلولهای بنیادی خون محیطی یا سلولهای بنیادی مغز استخوان با خطر کمتری برای انتقال بیماریهای عفونی منتقله از طریق خون همراه میباشد.
معایب استفاده از خون بند ناف
با این حال، مانند هر روش پزشکی دیگر، این روش درمانی نیز خطرات و عوارضی را شامل میشود.
• این احتمال وجود دارد که بیماری های ژنتیکی در بدو تولد وجود داشته باشد اما آشکار نباشد و از طریق سلولهای بنیادی خون بندناف اهدایی به بیمار دریافتکننده پیوند منتقل گردد.
• بیماری پیوند در مقابل میزبان، عفونت و رد سلولهای اهداکننده نیز از جمله عوارض احتمالی این روش میباشند.
• مشخص نیست که چه مدت می¬توان خون بندناف را قبل از از دست دادن اثربخشی خود منجمد و نگه داری نمود.
• تعداد سلولهای بنیادی در خون بند ناف کمتر از مغز استخوان بزرگسالان یا خون محیطی میباشد. این امر میتواند منجر به کندتر شدن مدت زمان اثر بخشی پیوند و زمان بهبودی طولانی تر گردد. علاوه بر این، ممکن است در دسترس بودن واحدهای خون بند ناف مناسب برای برخی بیماران محدود باشد.
منابع:
• Pelcovits, A., & Niroula, R. (2020). Acute myeloid leukemia: a review. Rhode Island medical journal, 103(3), 38-40.
• Baron, F., Labopin, M., Ruggeri, A., Ehninger, G., Bonifazi, F., Stelljes, M., ... & Nagler, A. (2019). Umbilical cord blood versus unrelated donor transplantation in adults with primary refractory or relapsed acute myeloid leukemia: a report from Eurocord, the Acute Leukemia Working Party and the Cord Blood Committee of the Cellular Therapy and Immunobiology Working Party of the EBMT. Blood cancer journal, 9(4), 46.
• Mayani, H., Wagner, J. E., & Broxmeyer, H. E. (2020). Cord blood research, banking, and transplantation: achievements, challenges, and perspectives. Bone marrow transplantation, 55(1), 48-61.
• Shearer WT, Lubin BH, Cairo MS, Notarangelo LD; SECTION ON HEMATOLOGY/ONCOLOGY; SECTION ON ALLERGY AND IMMUNOLOGY. Cord Blood Banking for Potential Future Transplantation. Pediatrics. 2017 Nov;140(5):e20172695. doi: 10.1542/peds.2017-2695. PMID: 29084832; PMCID: PMC6091883.
• Peberdy L, Young J, Massey DL, Kearney L. Parents' knowledge, awareness and attitudes of cord blood donation and banking options: an integrative review. BMC Pregnancy Childbirth. 2018 Oct 10;18(1):395. doi: 10.1186/s12884-018-2024-6. PMID: 30305052; PMCID: PMC6180365.

مبینا طهماسبی زاده
دانشگاه علوم پزشکی اردبیل، ورودی مهر ۱۴۰۰

زهرا اکرمی
دانشگاه علوم پزشکی اردبیل، ورودی مهر ۱۴۰۰
تست آزمایشگاهی
اندازه گیری هموگلوبین
دسته: هماتولوژی
هموگلوبین: هموگلوبین جز اصلی گلبولهای قرمز است و نوعی پروتئین هم دار که در انتقال اکسیژن از ریه ها به سلول ها برای متابولیسم اکسیداتیو نقش دارد.
اهمیت اندازه گیری میزان هموگلوبین:
* اندازه گیری میزان هموگلوبین یکی از متداول ترین تست های بررسی یک نمونه خون است. با اندازه گیری هموگلوبین می توان به طور غیر مستقیم ظرفیت حمل اکسیژن توسط خون را ارزیابی کرد. همچنین برای تشخیص انواعی از آنمی ها کاربرد دارد.
* اندازه گیری میزان هموگلوبین یک نمونه خون بر اساس روش سیان مت هموگلوبین انجام می گیرد.
اصول روش سیان مت هموگلوبین:
- براساس روش های فتومتری بنا شده است که در آن هموگلوبین موجود در نمونه خون به کمک درابکین به سیان مت هموگلوبین تبدیل می شود.
- میزان سیان مت هموگلوبین تولید شده بستگی به میزان هموگلوبین موجود در نمونه دارد.
سپس جذب نوری این محلول سیان مت هموگلوبین در طول موج ۵۴۰ نانومتر و در مقابل بالنک قرائت شده و با جذب نوری یک محلول استاندارد هموگلوبین مقایسه می شود تا غلظت هموگلوبین نمونه مجهول به دست آید.
مقادیر نرمال:
* رنج نرمال هموگلوبین در خانم¬ها: g/dl 14±۲
* رنج نرمال هموگلوبین در آقایان: g/dl 16±۲
در نوزادان به دلیل بالاتر بودن تعداد گلبول¬های قرمز، میزان هموگلوبین آن ها نیز بیشتر است و به میزان g/dl 18±۲ میرسد.
اساس روش:
لیز گلبول قرمز
تولید فرم پایدار HICN
طول موج۵۴۰ نانومتر
سنجش انواع هموگلوبین به جز سولف هموگلوبین
افزایش یا کاهش هموگلوبین چه چیزی را به ما نشان میدهد:
چون هموگلوبین در داخل گلبولهای قرمز قرار دارد در اکثر مواقع افزایش یا کاهش آن در ارتباط با افزایش یا کاهش تعداد گلبول های قرمز است.
تغییر فیزیولوژیک میزان هموگلوبین: براساس جنسیت، بارداری یا ارتفاع میتواند تغییر کند.
تغییر پاتولوژیک میزان هموگلوبین: الف) کاهش مقدار هموگلوبین: در اثر خون ریزی یا نقص در مغز استخوان ب) افزایش میزان هموگلوبین: در هر حالتی که تعداد گلبول های قرمز بیشتر از حد طبیعی شوند.
بهطور کلی برای تشخیص بسیاری از بیماری ها اندازه گیری هموگلوبین بهتنهایی کافی نمیباشد و باید اندکس های خونی دیگری نیز چک شوند.

علیرضا سجادی
رشته علوم آزمایشگاهی، ورودی مهر۱۴۰۱

مهرناز نوری
رشته علوم آزمایشگاهی، ورودی مهر۱۴۰۱

